Melanoma subungueal en preescolar.
Caso para tratamiento.
Enviado por Matamoros G, Crespo L, Sesto D, Henríquez J, Oliver M, Chopite M.
Consulta de Cirugía Dermatológica Instituto de Biomedicina.
Hospital Vargas Caracas Venezuela
Paciente femenina de 5 años, Procedencia: Caracas.
Consulta por presentar melanoniquia longitudinal Melanoniquia longitudinal en anular derecho de 2 meses de evolucion.
Con las impresiónes clínicas de:
Nevus de unión vs Melanoma
Se plantea:
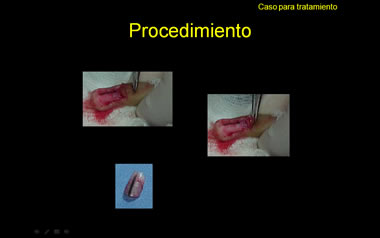
- Biopsia de la lesión
- Diagnóstico presuntivo:
- Melanoma in situ.
Se pregunta:
Estan de acuerdo con el diagnóstico histológico.
¿;Qué otros estudios realizarían?.
¿;Qué opción terapéutica propondría a esta paciente?
 PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998
PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998

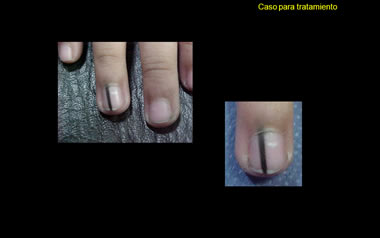

En mi opinión , creo que lo principal es definir si esta lesión corresponde a un MM in situ o a un nevus melanocítico de Displásico de Clark.
Estadísticamente, atendiendo a las opininones de los grupos cooperativos estudiosos de MM, la incidencia de MM en niños es rara. La mayoría de MM que ocurren en niños, se originan de un NMC gigante, y el pronóstico es sombrío (40% de mortalidad en 18 m)(1). En un estudio de 5.727 lesiones sospechosas de malignidad vistos en la Sección de Oncología del Skin and Cancer Unit, ya hace algunos años (l979),(2) se localizaron 8 lesiones malignas sub-ungeales, 4 en los dedos y 4 en el lº. dedo de pie. Solo l fué MM. La mayoría de pacientes descritos, que presentan MM acral y el tipo de panadizo melanótico, están entre la 5ª, y la 7ª década d la vida (promedio 55 años). En la serie de Goettmann-Bonvallot S, et al (1999)(3), quienes consideran que la melanoniquia longitudinal en niños es casi siempre benigna estudiaron 40 acsos en niños por debajo de 16 años, encontrando 19 casos con nevus (de unión: 17 y compuesto en 2), léntigo en 12 casos e hiperpigmentación simple (melanoniquia funcional) en 9. Ninguno de los pacientes estudiados tenía MM, no obstante,los autores japoneses (4), destacan que aunque muy raro, el MM subungeal, ocurre ocasionalmente en niños.
Esto no quiere decir que la aparición relativamente rápida ( 2 meses ??) en el caso que se presenta, como una melanoniquia estriada o melanoniquia longitudinal, particularmente en piel blanca, no sea preocupante en el sentido que, aunque rara, puede ser un MM in situ o microinvasivo y el estudio histopatológico de la pieza resecada, se imponga.
Considero que el procedimiento quirúrgico que se practicó, es el correcto hasta descubrir el pliegue proximal de la uña, de modo de se exponga la matrix ungeal y resecar hasta donde alcance la línea pigmentada cuyo final o principio , casi siempre compromete la matrix ungeal(5)
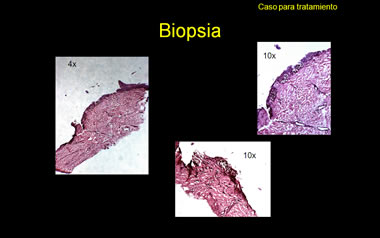
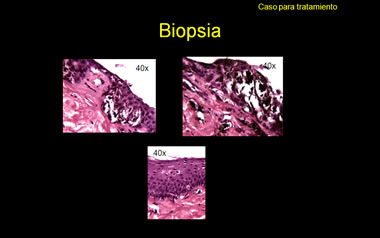
Histopatológicamente considero que los cortes están muy gruesos y cargados de pigmento, que imposibilita estudiar la morfología de los melanocitos. Por ello es que siempre recomiendo un «bleaching» de estas lesiones muy pigmentadas y cortes finos, en los casos sospechosos de MM.
Consideremos hipotéticamente que se trata de un MM in situ, y la lesión fué resecada totalmente, el paciente, estadísticamente,debe tener una curación de 100%.Por tanto lo que queda en los sucesivo esla observación. En caso de que hubiese microinvasión, probablemente la conducta terapeútica sería más agresiva , quizás desarticulación de la última falange.
(1)Richardson SK, Tannous ZS, Mihm MC, Jr. Cogenital and infantil melanoma:review of the literature and report of an uncommon variant, pigment-synthesizing melanoma. J Am Acad 2002;47(1):77-90
(2)Kof AW, Bart RS, Rodríguez Sains,RS, Ackerman AB. Subungeal Malignant Melanoma (in) Malignant Melanoma. Masson Publishing USA, Inc, NY. 1979, pages 159-161
(3) Goetmann-Bovallot S, Andre J, Belaich S. Longitudinal melanonychia in children: a clinical an histopathology study of 40 cases. J Am Acad Dermatol 1999;41:17-22
(4) Takata M., Maruo K, Kageshita T, et al. Two cases of unusual acral melanocytic tumors: illustration of molecular cytogenetics as a diagnostic tool. Human Pathol 2003,34:89-92
5) Elder D E, Elenitsas R, Murphy GF, Xu X. Benign Pigmented Lesions and Malignant Melanoma (in) Lever´s Histopathology of The Skin. Editor-in-Chief: David E. Elder. Associate Editors: Rosalie Elenitsas, Bernett L. Johnson, Jr, George F. Murphy. Lippincott Williams & Wilkins.Ph. 9TH edition.2005 Pages 754-803.
Amigos en ente caso, realizaria Inmunohistoquimica, antes de palntear cualquier conducta terapeutica.
Con este resultado en mano, ya se tomaran conductas segun el caso.
Les envio las pautas de la
Reunión de consenso en melanoma maligno. De la sociedad Venezolana de Oncologia (2005)
**HERNANDEZ, Caty, RUIZ, Ángela, REIGOSA, Aldo et al. Reunión de consenso en melanoma maligno. Rev. venez. oncol. [online]. jan. 2005, vol.17, no.1
www2.scielo.org.ve/scielo.php?script=sci_arttext&pid=S0798-05822005000100011&lng
Desde mi punto de vista, la inmunocitoquímica, aunque es sumamente efectiva en la diferenciación entre tumores malignos melanocíticos y no melanocíticos, es decir, para la diferenciación de MM de linfomas, carcinomas epidermoides pseudosarcomatosos, sarcomas, etc. (S100,HMB-45, keratinas de peso molecular bajo e intermedio, tales como AE1/3 y LCA), su utilización en la diferenciación de lesiones melanocíticas benignas y malignas, presenta cierta limitación. Por ejemplo: Lesiones melanocíticas benignas pueden reaccionar tanto con S100 como con HMB-45, de modo que ésta última no es específica para MM y se ha demostrado su negatividad para el MM desmoplásico.
Lesiones melanocíticas benignas que pueden reaccionar con HMB45 incluyen: componentes juncionales de la mayoría de nevus, componentes dérmicos del Nevus melanocítico Displásico, nevus azul, nevus azul celular, el N. penetrante profundo, y el N. de Spitz, de modo que no es útil para diferenciar neoplasmas melanocíticos benignos de malignos. En el caso que se presenta, no funcionaría para diferenciar un MM in situ de una Nevus Melanocítico Displásico de Clark, ni de uno Spitzoide.
El Melan-A (MART-1), antígeno inicialmente reconocido por células T en pacientes con MM, tal como el HMB-45, están relacionados con el aparato pigmentario y si ambas lesiones a diferenciar (MM y Nevus Melanocítico Displásico) tienen células productoras de pigmento melánico, no funcionaría para una posible diferenciación.
En recientes estudios, un «pan-melanoma Cocktail» fue propuesto por Orchard G (1), cuya efectividad vale la pena investigar. Según los autores, es más específico que el S-100 y puede ser considerado un marcador complementario al anticuerpo policlonal S-100, excepto para el MM desmoplásico.
Un saludo cordial
Dr. Guillermo Planas Girón
Dermatología-Dermatopatología
Caracas-Venezuela
Ref
1)Orchard G. Evaluation of melanocytic neoplasmas: application of a pan-melanoma antibody cocktail. Br J Biomed Sci 2002;59:196-202
Quisiera hacer un resumen de las opiniones mas destacadas de la reunion de Servicio del Hospital Vargas del día Miércoles 1 de Agosto del 2007.
Para quién esto escribe piensa que si hablamos de un melanoma insitu en una niña, debería hacerse eliminación de la falange distal.
Para el DR. Ricardo Pérez plantea hacer circular las láminas entre otros patólogos.
La misma opinión de la Dra. Oliver ( Patólogo que vió la lámina)
Y para la Dra. Chopite cirujano del servicio refiere que el caso lo discutió con otros cirujanos-oncólogos y consideran que debe hacerse resección de las últimas dos falanges para evitar el muñon doloroso. La Dra. Chopite basa su opinión en que es en la edad de aparición del melanoma aunque fuera insitu y en la localización acral. Asimismo hizo consideraciones sobre el signo de microhutchinson el cual es normalmente piramidal y que este es del mismo ancho en toda su extensión lo cual podría considerarse un mal pronóstico.
En solicitud con algunos patologos que se han comunicado conmigo se solicita a los presentantes enviar mas láminas histológicas
Para este tipo de consulta suele ser muy difícil opinar, sin embargo lo hago como si el caso lo estuviera manejando yo (no es igual ver el aspecto clínico en vivo, que observar una fotografía) lo nítido de la disposición del pigmento habla más hacia una lesión nevica. No hay realmente signo Hutchinson, lo que vemos es el pigmento a travez de la cutícula, en el verdadero signo de Hutchinson el pigmento va más alla de donde esta la neoplasia, es difuso. Ya se realizó un procedimiento ablativo para el estudion histológico, y al retirar la uña y separar la piel del epiniquio vemos muy bien limitado el pigmento. Yo hubiera hecho exactamente lo mismo. Mi diagnóstico clínico es de NEVUS MELANOCITICO(melanoniquia estriada longitudinal), la biopsia que muestran no ayuda mucho, pero me inclino por un nevus con patron displásico. Yo no hago nada más de lo que ya se hizo, esto no es un melanoma maligno.
Dr. José R. Sardi B.
Dermatólogo. Caracas.
Y se me olvido otra cosa: que ya asomó el Dr. Planas, la inmunohistoquímica ayuda NADA, todo lo que tiñe melanoma, tiñe también nevus melanocítico.
Dr. José R. Sardi B.
Dermatólogo. Caracas.
Creo que le preguntaría a varios patólogos para corroborar el diagnostico de melanoma (como parece ser), haría imnunohistoquimica para descartar microinvasión (que no descarta que se pasen cortes positivos dando un falso negativo), pero que teniendo en cuenta la edad y la alta tasa de metástasis en melanomas acrales estaría de acuerdo con la amputación de falange. Al menos si fuese mi hijo eso haría. Pero también consultaría un sinfín de opiniones para estar segura de tomar la decisión correcta.
Dra Vanesa Piquero Casals
Dermatólogo. Caracas.
Mi conducta sería la siguiente:
1. Corroborar el diagnóstico de melanoma. Hacer circular la lámina entre varios dermatopatólogos. Las fotos no permiten precisar muy bien. No veo ascenso de los melanocitos por encima de la capa basal. Aunque hay melanina en la capa córnea, esto puede ocurrir en los nevus melanocíticos acrales. Los nevus melanocíticos acrales pueden simular melanoma. Dar una opinión definitiva con unas fotos me parece arriesgado, hay que ver toda la lesión.
2. En caso de que se corrobore el diagnóstico de melanoma, cortaría el bloque completo para estar segura de que es in situ. No hay ninguna utilidad en realizar inmunohistoquímica, porque ningún marcador nos vá a decir si esta lesión melanocítica es benigna o maligna.
3. De ser melanoma in situ, en teoría ya está curado y no hay que hacer más nada. Si resecaron la falange distal, ya se extirpó toda la lesión con márgenes suficientes. Extirpar las otras dos falanges es mutilar a la niña sin necesidad.
4. De ser melanoma in situ, y haber extirpado totalmente la lesión, no está indicado hacer más nada. Ni ganglio centinela, ni nada. Sólo seguimiento. Lo que va a pasar con esta niñita en el largo plazo, no se puede saber.
5. Aunque los MM in situ no dan MT en teóría, todos hemos leído u oído de casos que han dado MT. A la final, posiblemente todo dependa de la capacidad de vigilancia imunológica de esta paciente.
En lo que puedo apreciar por la fotografia, clinicamente tambien me parece que fuese una lesion benigna.
Sin embargo estamos hablando de que del procedimiento que se realice va a depender el pronostico y la sobre vida de una niña de 5 años. O nos quedamos cortos o exageramos.
Aunque la Inmunohistoquimica no nos de un diagnostico definitivo a la hora de diferenciar pigmento melanico de un melanoma Maligno vs Nevus displasicos o de union, considero que es una herramienta , que podemos usar para que nos oriente, el S100 es practicamente 100% + en ambos tipos de lesiones,no asi el HMB45 que puede ser 50% + en MM y practicamente negativo en Lesiones benignas. El Ag p53 bastante sencible en MM y practicamente negativo en lesiones benignas.
Por eso considero que nos podria ayudar a orientarnos y su costo seria de + o – Bs 150.000.
Si el Diagnostico definivo lamentablemente fuese Melanoma sub Ungueal.
-Examenes complementarios:
Rx de Torax, Eco hepatico, HDL,Linfocintigrafía
-Cirugia con desarticulacion de falange distal y media.
-Ganglio Centlnela.
-Vaciamiento ganglionar (de ser Necesario)
Terapia adyuvante segun el estadiamiento
Vamos a tratar eufemísticamente la discusión originada con el caso que esta presentando el Dr. Jaime Piquero. Qué es el ganglio centinela? -es aquel ganglio que esta más próximo al cáncer que se estudia, se busca mediante el uso de un marcador radiocoloide que se inyecta subepidermicamente en el sitio donde esta o estuvo el tumor, el más usado es el Tecnesio (Tc99m)luego de un tiempo de media hora a una hora se realiza el «mapeo» linfático y ganglionar de la región de drenaje que estimamos tomarían las metástasis. Al día siguiente se inyecta un colorante en el mismo sitio donde se inyectó el radiocoloide, el más usado es el azul vital, a la media hora con la ayuda de una sonda gamma se detectan los puntos «calientes», que son marcados en la piel con un lápiz y abrimos mínimamente la zona definida para buscar la coloración azul que debe estar marcando el o los ganglios; se reseca el que muestre mayor radioactividad y que corresponda al que este más cercano al tumor que estudiamos. Luego este ganglio se estudia histológicamente, buscando células tumorales. Cuándo esta indicado practicar el estudio del ganglio centinela?. -en el estudio del melanoma maligno esta indicado hoy en día en aquellos pacientes que tengan tumores de un grosor superior a 1 milímetro o niveles de Clarck IV oV con cualquier Breslow. Para qué sirve el ganglio centinela?. -si en la adenectomía practicada hay metástasis de melanoma maligno, entonces se completa el vaciamiento ganglionar de la zona afectada. Si el ganglio no tenía metástasis, el resultado se usa para «estadiar» los casos y determinar qué hacer con el enfermo: se deja bajo observación periódica o se hace «terapia adyuvante», la droga más usada es el Interferon. De modo que hay tres alternativas con el paciente a quien se presume pueda tener metástasis ganglionares regionales: disección elentiva ganglionar, ganglio centinela o terapia con Interferon. La disección ganglionar electiva en mi opinión debería ser la más considerada a la larga en los enfermos de tengan un Breslow superior a 1,5 milímetros, pero hoy en día se pondera el beneficio con los efectos colaterales de esta operación. En fin, no hay acuerdo. Por que también se ha demostrado que el Interferon causa más daño que beneficio. En mi modesta opinión nunca sirvió para nada.
Todo este proceder se basa en una premisa equivocada y como todo lo que se inicia mal termina peor; se dice, o mejor dijeron algunos «chivatos» que las metástasis del melanoma maligno son «ordenadas», que van paso a paso, como subiendo escalones, desde el lugar del primario hasta el ganglio centinela. Esto es incorrecto, las células malignas viajan por los linfáticos de manera muy desordenada impulsadas por el flujo de la linfa, pueden saltar grupos ganglionares, lo hemos visto muchas veces en la clínica, o se van por via sanguínea colonizando cualquier órgano. Cuál es el tratamiento del melanoma primario?. -exéresis que permita eliminarlo, con cualquier margen de piel sana, siempre que tengamos la seguridad de haberlo eliminado. Si es acral (subungüeal) como el caso que nos ocupa, si es que se trata de un melanoma maligno, también exéresis con el mismo criterio de estar seguro de haberlo removido. Si el grosor de Breslow es mayor de 1 milímetro se recomienda la desarticulación metatarsofalángica, pero tambien se puede resecar solo la unidad dígito ungüeal. Yo he hecho las dos cosas muchas veces y el resultado es igual, luego podemos encontrar las metástasis(entre año y medio y dos años comenzamos a verlas), regionales, a distancia, o en órganos como el pulmón, cerebro, etc. Si este caso resultase ser un melanoma maligno, sería «in situ», ya que no sale del epitelio y con lo que se hizo basta y sobra. No esta indicado ganglio centinela, no esta indicada la desarticulación. Hay un libro recientemente publicado por el Dr. Ackerman que recomiendo leer: «SENTINEL LYMMPH NODE BIOPSY HAS NO BENEFIT FOR PATIENTS WITH PRIMARY CUTANEOUS MELANOMA: AN ASSERTION BASED ON COMPRENSIVE, CRITICAL ANALYSIS», y recomiendo la lectura de estos artículos en: CA Cancer J.Clin.2006;56:292-309 y en N.Engl.J.Med.2006;355:1307-1317.
Lamentablemente para el tratamiento del melanoma maligno hoy en día lo que sirve es el diagnóstico precoz y el adecuado tratamiento del primario. Eso nos compromete a nosotros los que nos ocupamos primariamente de la piel y las mucosas, los dermatólogos.
Dr. José R. Sardi B.
Dermatólogo. Caracas.
opinar en este tipo de casos siempre es dificil, existen muchos tópicos controversiales:
1. Es MM in situ ? o es nevus displásico? En cualquiera de los dos casos el tratamiento ya esta hecho
2.La inmunohistoquímica ayuda?solamente si tenemos duda de la estirpe del tumor, en este caso no hay duda.
3.sería conveniente el ganglio centinela?Aqui no llega a 1mm y si es melanoma esta in situ, ya lo explicó didactimente el Dr Sardi. No se necesita.
4.Hay que desarticular? si es o no MM la desarticulacion en este caso no cambiaria el pronóstico. Tambien lo ha explicado el Dr sardi con su experiencia.No desarticularia.
5.Si fuera mi hija? Me volveria loco consultando con muchos expertos pero al final le haria todo incluso pensaria en la desarticulacion, no me quedaria tranquilo.
A veces podemos ser demasiado prácticos o excesivamente académicos.
Hay que circular las láminas, y como han opinado algunos, a pesar de solo ver fotos, aparentemente esto no es un melanoma; de todos modos es muy facil ver los toros desde la barrera.
Edgar La Rotta. Caracas.
A ésta altura de la cordial discusión que hemos sostenido sobre el caso de posible MM subungeal presentado por el Dr. Matamoros G. y col del IB, sigo pensando que el material disponible no permite, responsablemente, hacer un diagnóstico preciso sobre ésta malononiquia estriada y/o longitudinal en esta niña de 5 años.
Sucede lo que hemos hablado en otras ocasiones que no es lo mismo hacer un Dx. basado en 5-6 fotografías, de un material no muy bien procesado, para decidir sobre la naturaleza de una lesión melanocítica, de vital importancia para cualquier paciente. La interconsulta se impone para llegar al meollo del asunto. Creo que la Dra. Oliver procedió con gran honestidad, al solicitar la rotación del material. De todas formas el nevus displásico con displasia severa, con gran componente fusiforme en tecas de unión, en ocasiones es bastante difícil diferenciarlo del MM in situ.
Sigo pensando que con el procedimiento realizado, sea un MM in situ o un Nevus Displásico de Clark, y con la seguridad de que nuestra apreciada y competente Marina Chopite, haya resecado toda la lesión, la curación debe ser 100%. Lo que sigue es observación, como lo sugerí en mi comentario anterior.
Hay que aclarar e insistir que si se tratara de un MM in situ, desde el punto de vista anatómico y de evolución biológica, se trataría de una neoplasia «intraepitelial», de crecimiento radial, no tumorogénica, sin competencia para dar Mts, según los estudios del grupo de WH. Clark et al, respaldado por Meenhard Herlyn, brillante investigador sobre la biología del MM del Wistar Institute for Anatomy and Biology (USA). Si seguimos la escuela de Ackerman se trata de un MM in situ, es decir localizado intraepitelialmente, o lo que es lo mismo no ha permeado la membrana basal y no ha «goteado» hacia la dermis papilar, de modo que no entiendo cómo puede verse Mts ocasionales en estos casos, si la lesión está restringida al epitelio. Si se presentan Mts. entonces no se trataba de un MM in situ, sino microinvasivo.
Solo si el MM atraviesa la membrana basal y cae en dermis superior, aunque sea en nivel muy superficial, es cuando se pueden ver «ocasionalmente» Mts. provenientes de «MM finos» de menos de l mm. de I.Breslow. Esto es tan cierto que la sistema de clasificación de la AJCC (2002)(Thompson JF,Scolyer RA,Kefford RF.Cutaneous melanoma(Seminar) Lancet 2005;365:687-701), sostiene al «MM in situ»… estadio 0 (100% sobrevivencia a los 5 años, 100% de sobrevivencia a los 10 años)
Estadio IA y IB (tumor primario igual o menor de 1 a 2 mm)…93% de sobrevivencia a los 5 años, 85% a los 10 años. Nivel de Clark II o III.
Estadio II(tumor primario mayor de 1 mm) 5 años= 68%; 10 años= 55%. etc.
Po ello el Profesor Ackerman, recomienda en los MM in situ, resección completa con margen estrecho y 100% de curación.
Un saludo cordial
Dr. Guillermo Planas Girón
Dermatología-Dermatopatología
Yo creo que para definir el diagnostico es necesario mejorar la calidad e las laminas, puesto que se observa mucho artefacto y no es posible definir el diagnostico. Aqui lo mas importante es tener una buena lamina de H&E, que es lo basico, la inmuno no nos aporta para nada, puesto que son los criterios histologicos los que nos van a dar las pautas para dar un buen diagnostico. En resumen sugeriria nuevos y mejores cortes y el envio a un centro de referencia.
Estimados colegas:
(1) CLÍNICAMENTE, la banda pigmentada de esta niña es estrecha (menos de 2-3 mm), bien circunscrita, uniforme y homogénea. Esto de inicio sugiere una lesión benigna pequeña y bien delimitada, de no más de 2-3 mm de anchura.
(2) QUIRÚGICAMENTE, después de la avulsión de la lámina, la banda pigmentada está tallada tanto en la matriz media y distal como en todo el lecho ungueal. Esto no significa que la proliferación melanocítica propiamente dicha se extienda al lecho también, sino que siendo el lecho un hijo celular (como es la lámina una hija queratinácea) de una matriz teñida de pigmento, un nubarrón de melanina de origen matrical (y no necesariamente melanocitos proliferantes) replena al epitelio lectural (del lecho).
En el mismo campo ungueal desprovisto de lámina, la acentuación pigmentaria de la banda post-avulsión es en la matriz media. Esta densificación del pigmento es breve y ocupa una porción pequeña de la matriz cercana a la raíz del campo ungueal, donde asemeja a una cabeza de fósforo (como en una cerilla). Es allí donde yo estimo que está la lesión melanocítica que arma todo el alboroto pigmentario. De ser así parece tener una longitud de pocos milímetros. De hecho, sin ser esto medida real cuando la mido en mi pantalla de computadora, la banda tiene 22 unidades de longitud (leáse falsos milímetros) y la “cabeza de fósforo”, 3 unidades: la cabeza de la banda es solo un 13.6% de la longitud de la banda entera, que en medición real sería una dimensión minúscula para la lesión melanocítica propiamente dicha que intentamos definir.
En breve, sobre la base de los argumentos arriba mencionados, la proliferación melanocítica debe ser de aproximadamente (y cuando más) 3×3 mm, que es lo que un nevo generalmente calza y que a duras penas un melanoma, aun en un niño, mostraría en su fase ruidosa o acmé. ¡Hay que ser un melanoma bien esmirriado para la poca talla de esta proliferación!
(3) HISTOLÓGICAMENTE,
(a) En la última de las fotos titulada “Biopsia” (llamémosla #3), la lámina ungueal contiene pigmento en sus 4/5 inferiores (80% del grosor), un hecho que circunscribe la lesión productora de melanina a los 4/5 distales de la matriz ungueal (80% de su superficie en sentido anterógrado). Es claro que la matriz proximal no ha contribuido a pigmentar a la lámina. Aun más, el pigmento en la lámina es más abundante y denso a medida que se acerca a los hollejos profundos de la lámina ungueal. Esto refleja como más celular a la porción de la lesión melanocítica cercana a la lúnula, ya que esos onicocitos son formados alrededor de la matriz distal.
La porción alta de la lámina carece de pigmento, lo cual indica que la lesión melanocítica no remonta al origen más proximal de la matriz. Esto explica preliminarmente que no haya panadizo melanótico de Hutchinson en el pliegue proximal dorsal.
(b) La biopsia de tejidos viables propiamente dichos (foto #3) muestra –en la foto de la derecha– la ausencia de pigmento en la lámina ungueal incipiente y de melanocitos en el ángulo matrical que encara al techo del pliegue proximal dorsal o en el mismo componente epitelial del pliegue proximal. La cutícula verdadera que se asienta sobre este pliegue proximal no está pigmentada tampoco. Estos hallazgos corroboran que definitivamente no hay un panadizo melanótico de Hutchinson demostrable histológicamente.
Otros perfiles de la biopsia (fotos #1 y 2 de los trípticos titulados “Biopsia”) revelan nidos melanocíticos redondos y bien circunscritos, amen de ser más bien pequenos, relativamente escasos y aproximadamente regularmente espaciados, aunque a veces cercanos unos a otros. Admito que los melanocitos son grandes y, sobre todo, muy pigmentados. Sin embargo, no hay proliferación ni lentiginosa ni pagetoide de los mismos en porciones inter-nidos o en las porciones altas del epitelio matrical.
(4) En RESUMEN, la data presentada hasta ahora no apunta a melanoma. Yo favorezco un nevo especial, que si estuviese en piel podría ser un nevus de Reed (variedad de nevo de Spitz). Los hay de células epitelioides más que fusiformes y ese pudiese ser el caso en esta niña, aunque tal discriminación es difícil de hacer con las fotos ahora disponibles. No reconozco signos de nevus displásico como tal.
(5) Como COROLARIO, yo propongo ser conservador y no amputar nada en esta niña. No es para decir que nuevos cortes profundos o cortes blanqueados con permanganato de potasio/ácido oxálico que exploren más la biopsia serían un desperdicio. Vale la pena hacerlos y reevaluar la situación, aunque no veo nada malo en los cortes ahora disponibles. Aquí en USA no son necesariamente mejores pero en ambos lados del Mar Maribe vale la pena orientar superlongitudinalmente el espécimen recibido. Anticipo que estas imágenes son todo los que nos quedará antes de que se tome la decisión terapéutica (que yo propulso es no hacer nada sino observar).
Me disculpan lo largo pero el caso es pivotal/seminal. Apreciaré saber del seguimiento de este importante paciente que tanto nos enseña.
Aldo González-Serva
Dermatopatólogo
Boston, USA
Gracias a todos los que se han interesado por esta niña. Mas que nunca este caso es demostrativo de cómo internet es y sera la herramienta principal de comunicación y aliviadero de todos los problemas médicos que anteriormente rumiábamos en solitario.
Hoy Miércoles 8 de Agosto acaba de concluir la reunión de servicio ( ateneo) del Hospital Vargas de Caracas y la Dra. Lucibel Crespo residente de tercer año del nuestro postgrado realizo una interesante relatoria de todos los comentarios aparecidos en esta página y se decidió que la lámina se iba a rotar por la mayor cantidad de Dermatopatologos que han opinado en esta página, a fin de dilucidar en definitiva si la niña tiene un melanoma insitu o un nevus melánocítico o de otra estirpe.
En la edición 168 presentaremos las respuestas de esta consulta.