* Dra. Laura Mola Reyes,
** Dr. Rigoberto García Gómez,
*** Dra. Sonia E. Collazo Caballero,
****Dr. Ernesto Arteaga Hernández.
* Especialista de Primer Grado en Medicina General Integral. Máster en Urgencias Médicas en Atención Primaria de Salud. Residente de Dermatología. Hospital Hermanos Ameijeiras, Ciudad de La Habana, Cuba.
** Especialista de Segundo Grado en Dermatología. Especialista de Primer Grado en MGI. Profesor instructor. Máster en Enfermedades Infecciosas. Hospital Hermanos Ameijeiras, Ciudad de La Habana, Cuba.
*** Especialista de Segundo Grado en Dermatología. Profesora Consultante de Dermatología. Máster en Enfermedades Infecciosas. Hospital Hermanos Ameijeiras, Ciudad de La Habana, Cuba.
**** Especialista de Segundo grado en Anatomía Patológica. Profesor auxiliar. Hospital Hermanos Ameijeiras, Ciudad de La Habana, Cuba.
Resumen
El Prúrigo Nodular de Hyde es una dermatosis crónica pruriginosa de evolución crónica caracterizada por lesiones de aspecto nodular, que se ubican fundamentalmente en las superficies extensoras de los miembros en forma diseminada con tendencia a la generalización. A pesar de las numerosas opciones terapéuticas, muchos tratamientos muestran refractariedad. Se presenta el caso de una mujer de 44 años con lesiones en miembros inferiores de 5 años de evolución y se realiza una breve revisión del tema.
Palabras claves: Prúrigo Nodular
Abstract:
Hyde’s Nodular Prurigo is a chronic pruritic dermatosis characterized by nodular lesions, which are mainly located on the extensor surfaces of the limbs, wich are disseminated with a tendency to generalization. Despite numerous therapeutic options, many treatments show to be heat-resistant. We present the case of a 44-year-old-woman with lesions in lower limbs of 5 years of evolution, and a short literature review is performed.
Key words: Nodular Prurigo
Introducción:
El Prúrigo Nodular de Hyde (PNH), es una dermatosis crónica pruriginosa, cuyo diagnóstico se realiza por correlación clínico-patológica. Se ha descrito como una enfermedad poco frecuente, pruriginosa, de evolución crónica y por brotes; caracterizada por lesiones de aspecto papular o nodular, múltiples o solitarios que se ubican en las superficies extensoras de los miembros, principalmente las inferiores, en forma diseminada con tendencia a la generalización y a la simetría. Tiene suma importancia por el intenso y persistente prurito que produce y que se hace casi incontrolable.Se presenta este caso por la escasa frecuencia de esta patología, así como por la refractariedad al tratamiento. (1-8)
Caso clínico
Se trata de una paciente asiática de 44 años de edad que consultó porque desde hace 5 años viene presentando lesiones papulares en la superficie extensoras de las piernas acompañadas de prurito. Al examen físico dermatológico se observaron lesiones papulosas eritemato-violáceas que medían de 0,5 cm a 1 cm de diámetro ubicadas sobre la superficie extensora de piernas, las mismas hacían relieve sobre la piel, sin tendencia a confluir. Algunas tenían la superficie excoriada y con costras hemáticas producto del rascado. (Figuras 1 y 2)
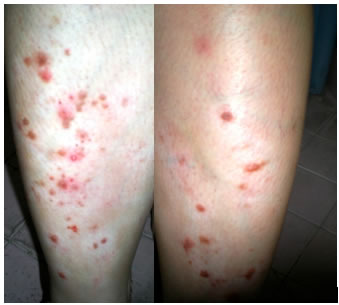
(Figuras 1 y 2: Fotos clínicas)
Con la impresión diagnóstica de un prúrigo nodular se le indicó estudio histopatológico que confirmó el pensamiento clínico al mostrar hiperqueratosis sin paraqueratosis, hiperplasia epidérmica irregular, acantosis con papilomatosis. En la dermis se observó un proceso inflamatorio constituido por células mononucleares con escasos eosinófilos. (Figuras 3 y 4)
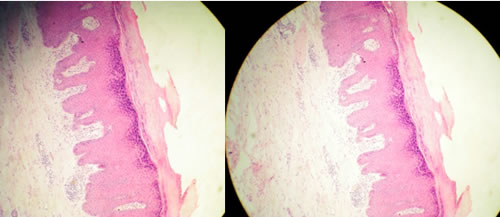
(Figuras 3 y 4: Histopatología)
Se le impuso tratamiento con corticoide de alta potencia (Clobetasol en ungüento 2 veces al día) con el empleo concomitante de vendaje oclusivo, y antihistamínico vía oral. Al mes de tratamiento, mejoró el estado de algunas lesiones pero continuaron apareciendo nuevas, sin resolución completa del cuadro, por lo que se decidió realizar chequeo médico protocolizado para comenzar con Ciclosporina A a la dosis de 3 mg/kg/día.
Discusión
En 1880 Hardaway realiza la descripción de una enfermedad rara, en una mujer que presentaba múltiples “tumores” de la piel asociados a prurito. Posteriormente, en 1908 Newins Hyde, profesor de dermatología del Rusch Medical Collage, describe un caso en Chicago y propone el nombre de Prúrigo Nodularis. Darier posteriormente agrega el apellido Hyde, conocido desde entonces como Prúrigo Nodular de Hyde. (4,5)
Epidemiología:
Puede ocurrir a cualquier edad, pero muchos de los pacientes están entre el tercer y quinto decenio de la vida. Predomina en mujeres con una proporción de 9: 1. (3)
En los pacientes en los que coexiste dermatitis atópica se ha encontrado un comienzo más temprano (hombres: 19 años) comparado con el grupo de los no atópicos (hombres: 48 años) (1,2)
Etiopatogénesis
A pesar de que suele clasificarse como una enfermedad de etiología desconocida, la mayor parte de los autores reconocen signos de dermatitis atópica en un porcentaje considerable de los pacientes. Así, Payne et al destacan este antecedente en alrededor de la mitad de los casos en una serie de 67 enfermos. Incluso se ha sugerido que los individuos con PN desarrollado en el contexto de una dermatitis atópica representarían un subgrupo diferenciado, en el que la enfermedad ocurriría a una edad más temprana como un patrón de hipersensibilidad frente a antígenos ambientales o picaduras. (1,9)
Se encuentra en muchos pacientes con esta afección un aumento en los niveles de Inmunoglobulina E (4)
Se han detectado numerosos posibles factores etiopatogénicos locales, como picaduras de insectos, foliculitis y eccema numular, infección por micobacterias, enfermedad obstructiva biliar (intrínseca, extrínseca o por drogas), leucemia, policitemia vera, estasis venosa, tumores sólidos, síndrome carcinoide, hipotiroidismo e hipertiroidismo, diabetes, parasitosis, reacciones a drogas, enteropatías inducidas por gluten u otra forma de malabsorción. (7)
Entre otros factores que predisponen al desarrollo de PN se citan diversos trastornos metabólicos, deficiencia alimentaria, anemia ferropénica, hepatopatías, insuficiencia renal crónica o enfermedad de Hodgkin– o psicológicos –depresión, ansiedad, trastornos ansioso-depresivos. (4)
Un estudio de pacientes con prúrigo nodular encontró que aproximadamente la mitad de 46 pacientes tuvo una historia de depresión, ansiedad, u otros trastornos psicológicos tratables. (1, 10)
En algunos casos se ha interpretado como una manifestación clínica peculiar de una dermatitis de contacto alérgica frente a metales o perfumes, lo que vendría apoyado no sólo por la positividad de las pruebas epicutáneas correspondientes, sino también por la mejoría observada al evitar el contacto con los alergenos implicados. En la última década, el PN se ha señalado como una manifestación cutánea frecuente en individuos infectados por el VIH, citándose la prevalencia en este colectivo en alrededor del 6%. (9)
La cuestión principal en la etiopatogenia del PN, todavía por resolver, radica en si esta enfermedad debe considerarse como un cuadro reactivo secundario al rascamiento o si representa una enfermedad primaria en la que el prurito es sólo un síntoma asociado. Apoyan el primer supuesto el frecuente desarrollo del PN en el contexto de procesos en los que el prurito es un síntoma predominante como la dermatitis atópica o diversos trastornos metabólicos o psicológicos. En defensa del concepto del PN entendido como una dermatosis primaria se han esgrimido la presencia en las lesiones de una hiperplasia neuronal en las papilas dérmicas asociada a un incremento de neuropéptidos como la sustancia P, péptidos vaso activos intestinales y la proteína asociada al gen de la calcitonina, de un número aumentado de mastocitos, basófilos, eosinófilos o interleucinas como la IL-6. Sigue sin poder establecerse si estas alteraciones deben considerarse primarias o secundarias al proceso inflamatorio. (9)
Se considera una patología de origen neurogénico, puesto que se presentan numerosas manifestaciones de inestabilidad neurocirculatoria. Se ha demostrado un aumento en el número de nervios y células de Merkel en la dermis. Algunos autores sugieren que este hecho se halla ligado directamente a la patogenia de este trastorno y no se observa en el liquen simple crónico. (7)
Sigue sin poder establecerse si estas alteraciones deben considerarse primarias o secundarias al proceso inflamatorio. (9)
Cuadro clínico
La dermatosis es bilateral con tendencia a la simetría. Las lesiones elementales que caracterizan a esta dermatosis, son nódulos de 0,5 a 2cm de diámetro, numerosos, casi siempre más de 20, diseminados por las superficies de extensión de los miembros, inexistentes o muy escasos en el tronco, prácticamente nunca en la cara, de color café oscuro, de superficie seca rugosa, ocasionalmente excoriada con micro costras hemáticas, de consistencia sólida y persistencia tenaz, no hay tendencia a la resolución espontánea. Dejan hiper o hipopigmentación con o sin cicatriz discrómica. (1-4 ,6,7)
La piel entre las lesiones ha sido descrita como normal, así como también xerótica o liquenificada en otros casos. (3)
El prurito del que se quejan los pacientes es desesperante y casi inaguantable y aumenta con la ansiedad, angustia, fatiga, menstruación y menopausia. Hay lesiones que persisten de 15 a 25 años. (1-8)
Diagnóstico diferencial
El diagnóstico diferencial debe plantearse con el liquen plano hipertrófico, donde generalmente se observan lesiones típicas de liquen plano en otra localización. La hiperplasia pseudocarcinomatosa o pseudoepiteliomatosa puede observarse en otros procesos inflamatorios y proliferativos crónicos, como bromoderma, iododerma, blastomicosis, pioderma vegetante, hidradenitis supurativa o en el lecho de úlceras crónicas, como la del pioderma gangrenoso, el lupus vulgar, escrofuloderma y gomas. También debe diferenciarse con la escabiosis, urticaria y varicela. (7)
Otros diagnósticos diferenciales incluyen: excoriaciones neuróticas, queratoacantoma solitario o múltiple, prurigo actínico, verrugas vulgares, dermatitis crónica, lepra lepromatosa nodular, liquen amiloide, reticulosis maligna o leucemia, colagenosis perforante reactiva, micosis fungoide. (3)
Histopatología
Los hallazgos histopatológicos en las lesiones de prúrigo nodular no son más que una exageración de los de la liquenificación. (11)
Existe hiperplasia epidérmica irregular que puede rodear los anexos cutáneos y dar origen a una hiperplasia pseudoepiteliomatosa. La capa córnea muestra hiperqueratosis, que puede ser vertical en ¨bloque¨ con área de paraqueratosis y ocasionalmente exulceraciones. (3,4)
En la dermis superior hay notorio infiltrado mononuclear especialmente de linfocitos con escasos eosinófilos, mastocitos, algunos macrófagos y melanófagos, lo mismo que eritrocitos extrabasales. En la dermis papilar hay haces colágenos engrosados y de orientación vertical, fibroblastos prominentes, incluso esclerosis y vasos abundantes y dilatados. (4)
Aunque no siempre se encuentran, se han descrito cambios neurales, con hiperplasia de las fibrillas y proliferación de las células de Schwann, como un neuroma verdadero. Si estas alteraciones no se visualizan con hematoxilina y eosina debe efectuarse tinción tricrómica de Masson, o mejor, técnicas de inmunohistoquímica, como la proteína S-100. (3)
Tratamiento
Hay que tener en cuenta la expansión de las lesiones desde el punto de vista local y la existencia o no de trastornos emocionales. (9)
Desde el punto de vista tópico es posible, si son pocas lesiones, la infiltración con Triamcinolona diluyendo 10mg en 4cc de Xilocaína al 1%, o la aplicación tópica de
ungüento potente de corticoesteroides o de Capsaicina al 0,025 a 03% que neutralizaría los neuropéptidos que están aumentados en las lesiones del Prúrigo Nodular. (9)
Se propone también el uso de antipruriginosos tópicos (mentol, alcanfor, fenol, ácido salicílico al 1-2% o pramoxina –sustancia con efecto antipruriginoso derivado de su acción anestésica tópica). (9)
Los anestésicos tópicos tales como benzocaína, alcohol bencílico, dibucaína o tetracaína pueden mejorar momentáneamente el prurito. Sin embargo, estas últimas sustancias tienen un gran poder sensibilizante y no es raro que su empleo desencadene un eccema de contacto alérgico que agravará la sintomatología, por lo que no deben contemplarse como una opción terapéutica de primera línea. (9)
En muchos casos es necesario, además, el tratamiento sistémico con antihistamínicos con acción central como la hidroxicina o corticoesteroides por vía oral o parenteral, que servirían como antipruriginosos y antiinflamatorios, con estricto control para evitar los efectos adversos de estos fármacos. (3,9)
Asimismo, la Talidomida ha sido usada en casos ya desesperantes muchas veces con éxito, pero su utilización debe ser muy vigilada ya que tiene efectos teratogénicos. (3,9,12)
Pero sigue siendo el tratamiento más eficaz, inclusive como prueba terapéutica; sus beneficios se relacionan con su acción sedante sobre el sistema nervioso central, lo que disminuye la percepción de estímulos periféricos, como el prurito y la neurotoxicidad directa del fármaco sobre las terminaciones nerviosas periféricas. (7,9)
En pacientes que presenten claros signos depresivos o ansiedad notoria, se deben usar antidepresivos y ansiolíticos que frecuentemente colaboran para aliviar la sintomatología y han mostrado una ayuda al tratamiento convencional en la mejoría del cuadro clínico. (4)
Otras opciones terapéuticas incluyen ciclosporina A, azatioprina, retinoides. La vitamina D3 tópica también sería efectiva, especialmente en los casos resistentes a los esteroides. Existen tratamientos físicos válidos, como la criocirugía o la fototerapia y el uso de vendas elásticas oclusivas para bloquear el circulo vicioso prurito-rascado-prurito. Con el rasurado (curettage) o extirpación quirúrgica, las lesiones reinciden en el mismo sitio.(7)
El tacrolimús y pimecrolimús tienen eficacia equivalente. (3)
La radioterapia tiene acción limitada. Se obtienen resultados moderados con Clofazimina, 100 a 300 mg/día. (3)
Se han usado tratamientos combinados: Fototerapia y talidomida; crioterapia y corticoides intralesionales. Otros tratamientos incluyen: Benoxaprofeno, láser de colorante pulsado, interferón y balneoterapia. (9)
Conclusión:
A pesar del considerable número de propuestas disponibles, sigue sin existir un tratamiento protocolizado o una opción considerada como eficaz para la mayoría de los pacientes. La respuesta terapéutica podría considerarse no pocas veces anecdótica. Queda, como en el caso de otras dermatosis crónicas, mucho por hacer por los pacientes de PN.
Referencias bibliográficas:
1. Burgin S. Nummular eczema and Lichen simplex chronicus/ Prurigo Nodularis. [En]: Fitzpatrick´s Dermatology in General Medicine. Seventh edition. . McGraw-Hill; 2008. Section 14.Chapter 15. Pp.: 158-162
2. Wolff Klaus, Allen Johnson Richard: Prurigo Nodularis. [En]: Fitzpatrick´s Color Atlas and Synopsis of Clinical Dermatology. Sixth edition. 2009. Section 2. Pp.: 44.
3. Arenas Guzmán, Roberto y cols. Dermatología, atlas, diagnóstico y tratamiento. Cuarta edición. 2009.Cap. 17. Pp.: 104-106.
4. Cortés Cortés A; Cardona Giraldo CL; Cortés Ballesteros AM; Gómez cadavid E; Londoño MJ. Prúrigo nodular: presentación de un caso clínico. Medicina UPB, vol. 26, núm. 1, 2007, pp. 67-74. Disponible en: http://redalyc.uaemex.mx
5. Navarrete G, Medina D, Olguín G, Navarrete G, Medina D, Olguín G. Prúrigo Nodular de Hyde: presentación de un caso. Rev Cent Dermatol Pascua. 2004;13
6. E- medicine. Prurigo nodularis.Article last updated: sep 26, 2008.
7. Lezcano L, Di Martino Ortiz B, Rodríguez Masi M, Knopfelmacher O, Bolla de Lezcano L. Prurigo nodular.Arch. argent. pediatr. v.106 n.5 Buenos Aires sep./oct. 2008
8. Tamayo-Sánchez L, Bettancourt MS, Harper J, et al. Lichen Simplex Chronicus and Prurigo. En: Textbook of Pediatric Dermatology. Harper J, Oranje A, Eds. Londres: Blackwell Sci; 2000. Págs. 279-281.
9. Carrascosa JM, Ferrándiz C. Estrategias terapéuticas en el prurigo nodular. Piel 2001; 16: 360-364.
10. Schneider G. Psychological factors in Prúrigo Nodularis. Br J Dermatol.2006; 154: 61
11. Requena L. Liquenificación y púrigo nodular. Tema 85. En: Dermatología: Correlación clínico-patológica. Pp: 347-350.
12. Alfadley A, Al-Hawsawi K, Thestrup-Pedrsen K, Al-Aboud K. Treatment of prurigo nodularis with thalidomide: a case report and review of the literature. Int J Dermatol 2003; 42: 372-375.
 PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998
PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998

Muy buen caso y buena revisión de la literatura ! Lastima las fotos que fueron tomadas de forma no estandarizada, ! Ademas es importante evidenciar el detalle celular del infiltrado inflamatorio asi como los cambios epidérmicos y dérmicos, algunos autores han usado toxina botulinica A pero en la realidad no creo que sea una alternativa costo-efectiva, saludos!
Igualmente opino que la revisión es muy buena.
Lo del uso de talidomida como prueba terapéutica me parece interesante, pero cuestionable; en todo caso me sirvió de aprendizaje.
Apreciaría un reporte sobre el resultado del tratamiento con ciclosporina.
La dosis podría subirse 1 ó 2 mg/kg/dia si la respuesta es pobre aunque sea una medicación de relativo alto riesgo en una enfermedad relativamente benigna; pero eso se decide con el paciente.
El comentario sobre el valor del tacrolimus y el pimecrolimus podría extenderse otro par de líneas; el primero siendo más potente – no importa lo que diga el amigo Arenas. Cuando les apareció el acento en la u? :-)
Cordialmente,
William.
La revision es buena Tengo una paciente resistente a toda terapeutica use ciclosporina a 3 mgs/kgs/dia con pobre respuesta inicie fototerapia con pobres resultado son enfermedades de dificil tratamiento.
saludos
Navarro
Sufro hace mas de 15 años de prurigo nodular y en mi país he visto a un sin fin de médicos e hecho muchos tratamientos, pero aun no he probado con talidomida, ya que en Chile es un remedio que no se vende.
La verdad estoy cada vez peor y eso no mejora en nada el cuadro, porque solo a traves de los años he aprendido a saber que es lo que mas me agrava y son ciertos alimentos irritantes como ají, maní, chocolate etc., muchos remedios incluso antinflamatorios y antidepresivos que obvio he probado muchos, estados de ansiedad y estrés, picadas de insectos entre algunos que mas noto.
Triste es que aun no haya ni una pastilla o ungüento que mejore esta alergia que es casi una condena para quien la sufre.
Gracias por la explicación y por interesarse en el tema.
Excelente revisión. También se debería tener en cuenta la dermatitis herpetiforme de Duhring en el diagnóstico diferencial.