La microbiota de la piel no solo regula el buen funcionamiento del sistema inmunitario, sino que, además, puede dar inicio a desórdenes inflamatorios varios. La vía de la IL-1, no solo juega un importante rol en la defensa del hospedero, sino que esta misma vía, puede favorecer la aparición de inflamaciones crónicas, como se puede observar en pacientes con placas de psoriasis, donde hay un cúmulo de linfocitos T activados y abundante IL-17A. Esta interleucina, amplifica la vía inflamatoria de la piel, por la hiperproliferación de queratinocitos. Esto, produce una alteración en la permeabilidad de la barrera física, que debe cumplir la piel, al mismo tiempo que cambia la estructura de la microbiota presente.
Si bien es cierto, que el microbioma humano es más grande e importante que el propio genoma humano, el déficit en la expresión de los genes propios del sistema inmunitario o de la piel, va a permitir que no se lleve a cabo la simbiosis ni el comensalismo entre los microorganismos de la microbiota de la piel y el hospedero, por lo tanto, que se sucedan procesos patológicos inflamatorios por causas internas, no ajenas al hospedero.
Se ha demostrado que es la microbiota, la que tiene la capacidad de estimular la respuesta innata como la adquirida, lo cual se traduce como que, son los propios microorganismos de la piel, los que manejan primariamente las respuestas ante la llegada de patógenos de la piel. Muchas enfermedades se desarrollan, no por la presencia de patógenos, sino por la respuesta inmunitaria agresiva del hospedero, aparte de la predisposición genética, la localización del patógeno y la cohabitación con otros microorganismos.
Las personas portadoras de Staphylococcus aureus en su microbiota dérmica, pueden encender una respuesta inflamatoria potencial a procesos alérgicos, debido a la liberación de ?-toxina, la cual induce la desgranulación de mastocitos dérmicos. Por otro lado, el enriquecimiento relativo de microorganismos en el nicho dérmico específico, aumenta la carga relativa de comensales, que van a activar la producción aberrante de péptidos antimicrobianos y queratinocitos, iniciando el caos inflamatorio.
En ratones de laboratorio, se ha demostrado que, el aumento de la densidad bacteriana en modelos de murinos con diabetes crónica tipo 2, las heridas que no cicatrizan, están asociadas con abundancia de Staphylococcus spp., en la piel. Otro componente importante en las funciones de permeabilidad de la barrera dérmica, es la alteración de la disponibilidad de nutrientes, que favorece el desarrollo de unos microorganismos y va en detrimento del crecimiento de otros, que son los que van a favorecer la eubiosis y en consecuencia, la homeostasis.
Esto ocurre, por la disponibilidad alterada de nutrientes, en pacientes con enfermedades metabólicas y el estado inflamatorio de la zona, que contribuyen a la emergencia y dominio de algunas bacterias de la microbiota, que aprovechan para desplegar sus factores de virulencia y crear el daño tisular necesario para que otros patógenos puedan coexistir bajo esas condiciones. Todo junto, altera la integridad de la barrera y favorece los cambios estructurales en la composición de la microbiota.
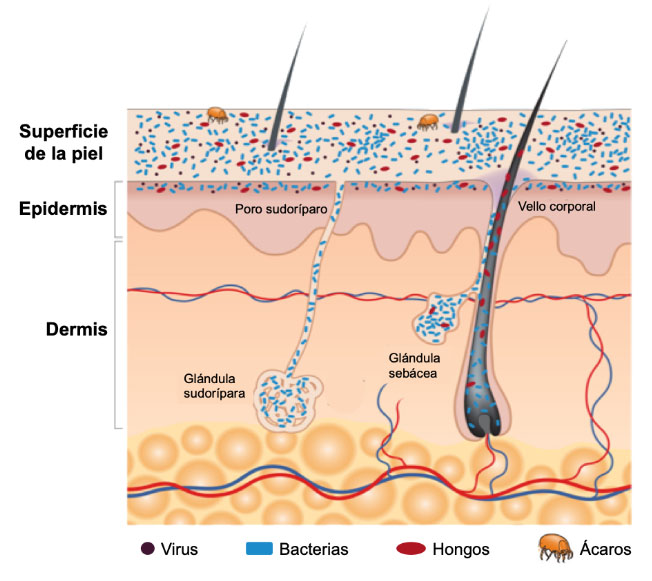
El aspecto más externo de la piel, consiste en una capa cornificada, cargada de puntos de lípidos, proteínas, péptidos antimicrobianos, enzimas y sales, entre otros compuestos. Esta zona, favorece la permanencia de algunos microorganismos aerobios, porque es ácida, con alto contenido de sal y seca; sin embargo, los folículos pilosos, tienen un microambiente diferente, porque es más húmeda, rica en lípidos, es por eso que toda la piel, no alberga los mismos microorganismos, ya que cada zona, tiene características físico-químicas diferentes. Los lípidos presentes en la piel, no se encuentran en ninguna otra parte del cuerpo. El ácido sapiénico, es un lípido con actividad antimicrobiana. El metabolismo bacteriano se encarga de degradar los triglicéridos hasta ácidos grasos, di y monoglicéridos, que favorecen el crecimiento de otros microorganismos e impiden el desarrollo de otros y llegan incluso a estimular las células del hospedero. Y si quieres saber más sobre cómo el metabolismo microbiano conduce en ese viaje tan hermoso de tu piel, nos leemos en la próxima edición. No te la pierdas.
 PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998
PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998

Lorena, haces una actualizacion de estos conocimientos entendible para todos. En enfermedades comunes de la piel: Psoriasis, Dermatitis atopica, rosacea, acne, y dermatitis seborreica es indispensable conocer todo ello para entenderlas y diseñar una terapeutica efectiva gracias
Honrada y agradecida mi estimado Dr. Piquero, usted siempre tan amable para con mis escritos. Dios lo bendiga abundantemente.