Dra. Hortensia García, MSc Fernando Gómez Daza.
Consulta privada de la Dra. Hortensia García, Urb Carabobo, Valencia, Venezuela.
Paciente con tipo de piel: II/VI Fitzpatrick.
Motivo de consulta: Dolor y cambio de coloración en hallux de pie izquierdo.
Enfermedad actual: Paciente masculino de 60 años de edad, natural de Colombia y procedente de Valencia, Venezuela, quien presenta dermatosis localizada en hallux de pie izquierdo caracterizada por onicolisis total, coloración amarillenta del plato ungueal, presencia de detritus subungueal, descamación en el borde distal y lateral externo de cuatro meses de evolución. Se practica exploración de sensibilidad táctil y térmica no observándose disminución de la misma.
Caso presentado previo consentimiento informado del paciente
Antecedentes familiares: No contributorios.
Antecedentes personales: Diabetes tipo II diagnosticada hace 5 años.
Estudios paraclínicos:
- Laboratorio: Glicemia en ayunas: 110 mg/dl, Hemoglobina Glicosilada: 8 %, Resto DLN.
- Estudio micológico: Examen directo con KOH 20% se observaron abundantes hifas hialinas segmentadas ramificadas regularmente. También se apreciaron abundantes pequeñas esporas esféricas de superficie rugosa, pigmentadas y conidióforos cubiertos por una vesícula esférica recubiertos por una hilera de fiálides en la mitad superior. Cultivo en agar Sabouraud con Cloranfenicol a temperatura ambiente en todos los medios de cultivo sembrados (tres): al anverso se aprecia colonias blancas aterciopeladas a partir de las 48 horas de que a los días se tornan ligeramente verde-azulada sin pigmento al reverso de la colonia. El estudio microscópico del hongo se observaron abundantes conidióforos cortos, lisos, cubiertos por vesículas en forma de domo, recubiertos por una hilera de fiálides en la mitad superior, seguidas por hileras de conidios esféricos y rugosos. No hubo crecimiento de microbiota micótica hasta los 15 días de incubación en los medios de cultivo con Mycosel®.
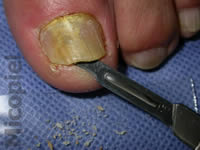
Fig. 3: toma de muestra en la cual se aprecia abundante detritus subungueal
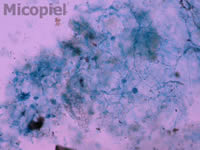
Fig. 4: examen directo con KOH 20% y tinta Parker® azul. Se aprecian hifas, conidióforos y conidias sueltas (100x)
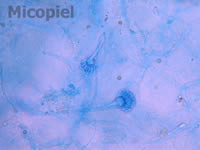
Fig. 5: detalle del examen directo con KOH 20% y tinta Parker® azul. Se aprecian hifas, conidióforos y conidias sueltas (400x)
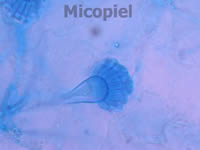
Fig. 6: detalle del examen directo con KOH 20% y tinta Parker® azul. Se aprecia la vesícula y fiálides (1000x)

Fig. 7: cultivo en agar Sabouraud a temperatura ambiente 6 días de incubación
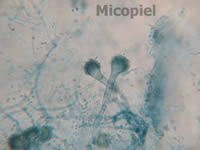
Fig. 8: Microcultivo coloreado con azul de lactofenol (400x)
Tratamiento: Terbinafina 250 mg/día, Amorolfina en laca al 5% aplicada dos veces por semana; ambos medicamentos hasta mejoría clínica. El paciente sigue en observación.
¿;Cuál es su diagnóstico clínico, agente etiológico y alternativas terapéuticas?
 PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998
PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998

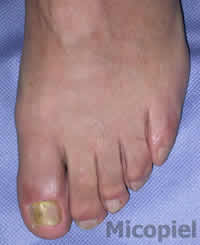
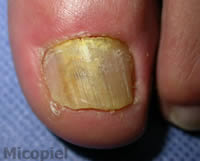
Onicomicosis por mohos, tambien llamada onicomicosis por hongos filamentosos no dermatofitos, en este caso el agente es Aspergillus spp. En general no suelen respoder satisfactoriamente a ningún tratamiento antifúngico, son mucho mas dificil de tratar que la tinea unguium. Se ha intentado de todo: terbinafina, Itraconazol pulsatil, fluconazol, amorolfina, ciclopirox olamina y un largo etcccc
En los casos de Tinea unguis producidas por dermatofitos o no como el caso que se presenta (Aspergilus ssp) en estadios muy avanzados donde esté afectada más del 60% de la uña comprometida (en el presente caso está tomada en ciento por ciento de la unidad ungeal) rebeldes a tratamiento, la escuela americana propugna que es preferible practicar onicectomía, bajo anestesia troncular sin epinefrina, de modo de emplear tratamientos más cortos, durante el crecimiento de la nueva uña y así evitar largos y repetidos tratamientos de drogas, que amén de costosas, se detoxifican a nivel hepàtico con sus potenciales consecuencias. Yo sigo esta línea terapeútica en casos que es evidente la falla en la recuperación de la uña
Qué opinan los expertos ?.
Por la descripción microscópica del agente, además de las fotografías se trata de un Aspergillus fumigatus, el cual ya se ha reportado como entre los agentes que pueden causar onicomicosis no dermatofítica.
En cuanto al tratamiento yo sugiere aplicar tto. local con urea en unibase al 40% por una semana y luego aplicar tioconazol al 28% o terbinafina en solución 2 veces al día por 3 meses, despues de este período evaluar para decir si es necesario tto. sistémico.
Por la descripción microscópica del agente, además de las fotografías se trata de un Aspergillus fumigatus, el cual ya se ha reportado entre los agentes que pueden causar onicomicosis no dermatofítica.
En cuanto al tratamiento yo sugiere aplicar tto. local con urea en unibase al 40% por una semana y luego aplicar tioconazol al 28% o terbinafina en solución 2 veces al día por 3 meses, despues de este período evaluar para decir si es necesario tto. sistémico.
Dx: Onicomicosis por Hongos filamentosos No Dermatofitos.
(Aspergillus.ssp)
Tto. muy dificil, intentaria con:
-Itraconazol: 100-200 mg/día por 6-20 semanas o
-200 mg BID X una semana al mes durante 2-4 meses
-Avulsion Quimica de la uña mas tratamiento topico.
-Evaluacion en 4 meses …si no hay respuesta.Avulsion Quirurgica.
Itraconazol pulsos 400mg dia 1 semana al mes por tres pulsos asociando Urea+Bifonazol tópico oclusivo en las noches (Mycospor Onicoset) hasta remoción total del plato ungueal.
Felicitaciones a Fernando Gómez por su constancia y relevantes casos
La lesión de la lámina ungueal revela por las fotos,cambio de coloración y aparente onicolisis.(separación distal de la lámina de su lecho.) el agente causal ya por la magifica micólogo Maribel Dolande , se sabe su etiología.
Ahora bien, como lo tratamos ?
En estos casos es oportuno hacer un fungograma, si no hay disponibilidad , por el espectro pienso que se primera opción Itraconazol , segunda fluconazol.
Localmente lo ideal sería hacer una onicectomia química con urea, pero no lo haria en ella por ser diabética, aunque está controlada, menos aún quirúrgica. Así que localmente usaría un antibiótico tópico,por si asocia una infección acteriana , y clortrimazil o ketaconazol
Atte
A Rondón Lugo
Dr. Antonio Rondón ¿donde y/o quien hace fungograma en Caracas??
Puede alguien explicarnos brevemente como es el procedimiento
El fungograma lo realizan por lo menos que yo sepa en la Clinica Santa Sofía , la Licenciada Isabel Dolande.
Estoy seguro que también lo hacen en el Instituto de Higiene
Quizás la misma Maribel o mi hija Natilse podría explicar el procedimiento
Atte
Atte A Rondón Lugo
por favor José Rolando y Jaime
El nombre no es Isabel es Maribel Dolande agradezco la corrección
ARL
El diagnostico clinico es onimicosis y su agente etiologico es Aspergillus Fumigatus. El pie del diabètico es un problema de salud pùblica debido a la invalidez que genera no solo por las amputaciones sino por todas las limitaciones que ocasiona al paciente en el ambito familiar, laboral y social.Alrededor del 30 % de los pacientes presentan trastornos dermatologicos.Las onicomicosis por hongos no dermatofiticos presentan una baja incidencia y los gèneros màs involucrados Aspergillus,Scopularopsis, Fusarium y Scytalidium.Estos hongos son considerados sapròfictos y ocasionalmente pueden ser patògenos para el hombre siempre que se les de una oportunidad para su invasiòn, y para ser considerados responsables de la patologìa ungueal hay que relacionar los datos clìnicos, examèn directo y yla cuantificaciòn de las colonias aisladas en los medios de cultivos sembrados y la repeticiòn de los mismos.Las onicomicosis por moho no dermatofitos se tratarìa mediante abrasiòn de la superficie ( o avulsiòn quimica de la làmina afecta),seguida de la aplicaciòn de antifùngicos tòpicos, siendo de elecciòn el clotrimazol, el econazol o la soluciòn de tioconazol al 28 % entre los azòlicos, o bien amorolfina o el ciclopirox.Tambièn el glutaraldehido al 10 % parece muy efectivo en estos casos.Los mejores resultados parecen obtenerse con la asociaciòn de antifùngicos sistèmicos y tratamiento tòpico, precedido por la avulciòn quìmica o quirùrgica de las uñas afectadas. En nuestro caso estamos a la espera de los resultados de la glicemia y Hemoglobina glicosilada que de resultar dentro de paràmetros normales se podrìa realizar la avulsiòn quirùrgica de la uña (previa consulta con el Endocrinòlogo quièn opina que no habrìa problema porque es un paciente bien controlado).
En esa misma línea de pensamiento que plantea la Dra. Hortensia García en relación al tratamiento,está mi comentario anterior. Si se trata de un paciente con un buen control de su problema diabético, no veo porque no se le puede practicar la avlusión quirúrgica de la uña, la cual está tomada en toda su extensión, antes que insistir en numerosas terapias potencialmente peligrosas por el prolonagdo tiempo de administración. A mi modo de ver las cosas esa lámina ungeal, como dicen los pavos de ahora, «no tiene vida». No insistiría en más tratamientos. La eliminaría de una vez por todas, e indicaría terapias con imidazoles más cortas con el fin de que la nueva lámina ungeal salga en mejores condiciones.
Un saludo muy cordial
Dr. Guillermo Planas Girón
Caracas-Venezuela.
La verdad no habìa leido un seguimiento tan completo en el tratamiento de una Onicomicosis, me interesa el tema porque en méxico es una patologia frecuente y el tratamiento antifungico rsulta costoso para el paciente, me interesa sab er como llevo a cabo la ablaciòn quimica de la uña y tambien tengo un caso de uñas quebradizas en un masculino de 10 años le realize su Biometria Hematica y descarte Anemia por lo que pense en un probable deficit de Zinc y le recomende consuma alimentos ricos en queratina, menciona el pacientge no tiene el hábuito de morderse las uñas y presenta en ocasiones sangrado de las mismas al escribir clinicamente se aprecian delgadas y borde distal se rompe con facilidad y no cubre totalmente el pulpejo afecto.
Estoy realizando mi Servicio Social en una comunidad de Puebla y soy egresada de la Benemérita Universidad Autónoma de Puebla.
Yo pienso que se debe ir directo, contra la patogénesis… si todavía la investigación médica no ha encontrado nada 100% efectivo contra los mohos, pues digamosle la verdad al paciente y listo… eso no es pecado… acaso Ud, inventó la medicina?
Jairo Mesa Cock.
Manizales, Colombiua
Por lo demá Fernando, creo que el caso, es el micoma de la uñas… ojo a esto… los microfilms que forman bacterias y hongos cuando hacen su colonia dentro del organismo… uñas en este lindo caso (concepto nuevo)… son una «muralla china» … polisacáridos, alrededor de la colonia… (el ejemplo más conocido, es el de la placa bacteriana en los dientes y el del helicobacter pyloris), no dejan que les entre ningún remedio y por eso su cronicidad y resistencia a lo que les manda el médico envolatao… si le paran bolas a esto, nadie ignorará que es un microfilm… y me parece muy honesto, contárselo al paciente… nadie tiene la culpa (y mucho menos el médico), de que así sea,
un saludo,
Jairo Mesa cock
Manizales, Colombia
un saludo,
Jairo Mesa Cock.
Manizales, Colombai
no olvidemos esto:
Dermatophytoma: Recalcitrance to treatment because of existence of fungal biofilm.
J Am Acad Dermatol. 2002 Oct;47(4):629-31.
Biofilms are populations of microorganisms that adhere to surfaces and produce an extracellular polysaccharide, increasing resistance to standard antimicrobials. This microbiologic principle may be beneficial in understanding refractory dermatophyte infections, such as dermatophytomas of the nail. In this condition, circumscribed dense white fungal masses live within and under the nail plate. Biofilm research could lead to finding new targets for antifungal therapy, including agents that reduce attachment of microorganisms, alter microorganisms’ ability to synthesize extracellular matrix, and better penetrate the extracellular matrix to kill the organism contained with the biofilm.
Jairo
microfilms, los llaman unos… biofilms, otros… la malicia indígena, escoge…
Jairo
irais… no pierdas tiempo… decile la verdá como decimos en antioquia
jairo
la explicación de cosas enredadas, está en cosas simples… no lo digo yo… lo dijo Galileo por 1600 y pico,
Jairo
«vení pá acá… sentáte a un lao… que ha nadie importa, si naciste honrao».
Jairo