Dr. José R. Sardi B.
Servicio de Dermatología del Hospital Universitario de Caracas.
Se trata de un paciente de 78 años de edad, natural de Italia y procedente de Caracas, donde vive desde hace más de cincuenta años. Relata la aparición de una "mancha" en el cuero cabelludo hace aproximadamente un año, y ha variado en tamaño, forma y color progresivamente.
 PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998
PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998


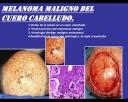
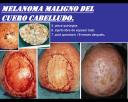
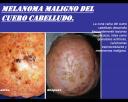
Este es un tipo de melanoma (LMM) de crecimiento lento pero centrífugo y progresivo, anidando horizontalmente el epitelio. En sus inicios formando lo que se ha aceptado hoy día con la denominación de Léntigo Maligno, neoplasia que progresivamente se va extendiendo hasta la profundidad de los anejos foliculares y sudoríparos. En otras palabras, mientras se encuentre limitado al compartimiento epitelial, se trata de un melanoma in situ, otros autores lo denominan «Lentigo Maligno», pero para todo los propósitos el término «Léntigo Maligno» puede ser relacionado como sinónimo de «Lentigo Maligno Melanoma in situ». Cuando atraviesa de membrana basal, suelo en mis informes histopatológicos, denominarlo «microinvasivo», donde el pronóstico variará inversamente en relación a la profundidad.
En el caso particular que nos expone el Dr.Sardi, aparentemente se trata de una mácula pigmentada, con diversas tonalidades de pigmento, bordes irregulares, simulando una lesión en «herradura». No se observa nodulaciones en su superficie, lo que indica que si ha habido microinvasión, debe ser discreta.
No tenemos el dato del Breslow, pero en cuanto a la solución terapéutica, lo primero que se plantea es la cirugía micrográfica de Mohs, que proporciona mayores márgenes de seguridad con máxima economía de tejido sano extirpado.
Pero ya conocemos las dificultades de implementar el Mohs en nuestro medio, lo cual me apena, porque es un signo de atraso.
La otra solución es la quirúrgica, como la practicó el Dr. Sardi con el máximo de seguridad y amplitud posible, hasta alcanzar el periostio. Sin duda es una solución más cruenta, pero en manos expertas, se obtienen magníficos resultados de seguridad oncológica e inclusive de resultados estéticos.
La indicación de una resección profiláctica ganglionar, es un tema controversial, como todo lo que se refiere esta enigmática neoplasia. Igualmente el estudio del ganglio centinela. Hay que tomar en consideración que el MM no solo metastiza a través de ganglios linfáticos, sino por vía hematógena. Se ha considerado que a igual grosor, los MM del cuero cabelludo y de los genitales tienen peor pronóstico que los de la mama o de MSs.
He tenido varos casos de MM en cuero cabelludo y todos han metastizado por vía hematógena, sobre todo si son lesiones nodulares que cursan con ulceración.
Se han mencionado en la literatura, otros métodos como la crioterapia y la utilización de Imiquimod que necesitan mayor número de casos y tiempo para sus respectivas evaluaciones, pero me inclino por los dos primeros métodos mencionados en esta nota.
Felicitacions a José Rafael, por su caso tan ilustrativo y llevado impecablemente.
Un saludo cordial
Dr. Guillermo Planas Girón
Dermatología-Dermatopatología
Ccs-Vzla
A modo de ejercicio clínico (lo poco que se puede hacer observando fotos clínicas preoperatorias): es difícil, si no imposible creer, que un LMM alcance ese tamaño en un año….generalmente alcanza ese tamaño en no menos de 5 años. Pero, si el paciente y/o sus familiare nos aseguran con alto grado de certeza que la lesión de verdad tiene un año de evolución el diagnóstico clínico que habría planteado es el de MM y no LMM. Por ello y, además, observando las fotos clínicas preoperatorias pareciera que hubiese ciertas zonas con elevación del tipo “papularidad”; se plantea aún mas solidamente el diagnóstico de MM o de Carcinoma basocelular pigmentado por el daño solar severo que rodea la lesión (eso no significa que un LMM o un MM no puedan aparecer sobre un área con daño solar).
Porqué una extirpación tan amplia para un LMM?. Ahora sabemos que es un LMM pero si el diagnóstico inicial era de MM, al ver las fotos clínicas vemos que hay lesiones pigmentadas que, de pensar en MM, pudieran ser lesiones satélites……lo que justifica la extirpación realizada.
Hoy, cuando estamos seguros del diagnóstico clínico de LMM y no vemos con métodos auxiliares no invasivos, como la dermatoscopia, zonas que parecen lesiones sólidas, si se trata de lesiones pequeñas realizo un afeitado tratando de que incluya toda lesión incluyendo la profundidad de la misma.
Si tuviese que tratar una lesión como la presentada por el Dr. Sardi y no tuviera la más mínima duda clínica de que se trata de un LMM, divido la lesión en tantas áreas numeradas como me pueda permitir realizar afeitados parciales y le envío al patólogo la foto clínica con el número y la identificación de cada zona afeitada.
A continuación, después del afeitado, trato la zona con láser de CO2 súperpulsado en modalidad de onda continua e inmediatamente después mediante modalidad superpulsada y al final mediante láser Erbium para minimizar el daño térmico y acortar el eritema postoperatorio.
Mantengo un control post operatorio cada 3 meses el primer año y cada 6 meses después en los próximos 5 años y se le aclara al paciente que debe regresar inmediatamente, en caso de observar cualquier cambio que sigiera recidiva.
Aprovecharé para incluir en el próximo Así lo hago el tratamiento de un LMM de la cara de unos 3,5 cm. de diámetro que, como el del Dr. Sardi, incluía una zona con daño actínico –con un carcinoma espinocelular- tratado «más o menos» con la técnica arriba descrita.
Saludos sinceros,
Vito Abrusci
Caracas-Italia
DESENLACE:
He leído como mucho interés los comentarios de los Doctores Planas y Abrucci, y concuerdo con ellos. Evidentemente el melanoma maligno sigue representando un reto para su tratamiento y solo el diagnóstico precoz y una terapia adecuada en ese momento (exéresis de la neoplasia) permitirán un relativo buen sueño al médico tratante, siempre que la lesión tenga un Breslow menor de 1 mm. (antes 0.75 mm.) Si la neoplasia tiene mayor grosor o hay metástasis, es muy difícil dominar la enfermedad. Este caso le fue enviado al Dr. Rolando Hernández junto con todos los que hemos presentado en PIEL-L en todos estos meses. Es muy desafortunado, originalmente se hace el diagnóstico clínico de melanoma maligno, tipo Lentigo maligno melanoma, una lesión grande que con toda seguridad tiene mucho más tiempo que el que le da el enfermo, inadvertida por los familiares y por el mismo paciente. Se puede notar en la foto clínica que hay pápulas negras y zonas acrómicas, con toda seguridad zonas de regresión de la neoplasia, la histología mostró un Breslow de 0.4 mm.
en algunas zonas, en otras la lesión era intraepidermica (“in situ”). En el momento del diagnóstico y tratamiento no habían metástasis. Dos años y medio después de haber sido operado lo vemos con satelitosis en la frente, tres máculas grises, que fueron resecadas. Luego a los dos meses presenta cambios de conducta y sufre un accidente automovilístico, por pérdida de la conciencia manejando en Caracas, con politraumatismos y pérdida traumática del cuero cabelludo, región donde tenía el injerto, luego de recuperado en un centro de salud nos es
referido, lo hospitalizamos y solicitamos los exámenes pertinentes demostrándose múltiples metástasis cerebrales (ver fotos).
Como vemos por la evolución, lo más probable es que el melanoma catalogado como LMM por su grosor delgado tuviera más profundidad de la detectada originalmente, o que las zonas de regresión, que son tildadas de mal pronóstico, dieran origen a las metástasis que ya estaban hechas y solo ahora dos y medio años después se hacen evidentes. Por demás esto es lo clásico.
El Lentigo maligno melanoma, el melanoma de extensión superficial y el melanoma acral lentiginoso son nombres para el melanoma en diferentes zonas anatómicas (cabeza y cuello, tronco y extremidades respectivamente) pero son el mismo MELANOMA MALIGNO.
Es un caso, como muchos otros que hemos vivido, que demuestra que el “ganglio centinela” no hubiera aportado nada en el estudio de este paciente.
Muchas gracias por su atención y por permanecer unidos este medio de difusión tan importante de nuestra especialidad.
Dr. José R. Sardi B.
Dermatólogo. Caracas.
Este interesante caso presentado por RJS y RHP, demuestra que la única presentación de MM en la que uno puede estar seguro, después de su exéresis total, es el MM «in situ», donde la curabilidad es 100%.
Una vez que la neoplasia que se encontraba intrepidérmicamente, atraviesa la membrana basal y cae por goteos en la dermis superficial, los clones melanocíticos con toda su carga de enigma genético y de alteraciones moleculares que hacen a algunos grupos celulares más agresivos que otros, al adquirir su capacidad tumorogénica y entrar en contacto con el plexo superficial cutáneo (dermis superficial y papilar) compuesto por finos anillos y/o bucles del plexo arterio-venoso superficial y donde entrarán en acción nuevos componentes moleculares, se puede comprender la explicación para la metástasis tempranas en MM finos, en casos de menor índice de Breslow que 0,50 mm.
En otras palabras, cuando la neoplasia atraviesa la membrana basal, nadie puede asegurar a ciencia cierta el futuro de ese paciente. Indudablemente que la evolución de la enfermedad será determinada por la inmunología del paciente y la agresividad de la célula neoplásica.
En el terreno de las especulaciones, es posible que este paciente haya dado una Mts. temprana en su etapa de MM fino, casi imposible de detectar a tiempo, y como se ha reportado en la literatura, se haya producido el fenómeno metastásico el cual puede permanecer quiescente, en estado de letargo, por 2 y hasta más años (uno de mis pacientes presentaba más de 150 nódulos MTS. en toda la superficie corporal y duró 8 años con su enfermedad), o bien como explica el Dr. Sardi, un fenómeno de regresión, nos explica que allí estuvo residenciado el tumor y de allí partieron las Mts de MM, indetectables para ese momento).
Tenemos que recordar igualmente que se estima estadísticamente, que el patrón fusocelular con gran capacidad metastásica, se origina frecuentemente de esta presentación clínica de(LMM).
He aprendido mucho con la presentación de éste caso, aunque lamento verdaderamente la suerte del paciente.
Un saludo cordial
Dr. Guillermo Planas Girón
Dermatología-Dermatopatología
Caracas-Venezuela