El grupo internacional de estudio del acne “Global Alliance”, nos hizo llegar una interesante información elaborada por los Profesores Thiboutot, Dreno y Gollnick, sobre como la resistencia antimicrobiana está cambiando el papel de los antibióticos en el acné.
Debido a lo extenso del material realizamos una traducción libre en forma y fondo de algunas de las informaciones que creemos será de ayuda para los lectores de Piel Latinoamericana concepto
De todos es conocido que el acné es uno de los trastornos de la piel más comunes en la práctica clínica. Durante los últimos 40 años, los antibióticos orales y tópicos han sido el tratamiento de elección en el acné vulgar, con el objetivo inicial orientado al Propionibacterium acnes.
Por otra parte la resistencia bacteriana es un problema importante en todo el mundo, y muchos grupos de salud del mundo alertan que la resistencia antimicrobiana constituye una de las amenazas más graves para la salud pública. Debido a que el acné representa una causa de consulta frecuente es lógico pensar en el impacto clínico de la resistencia bacteriana en P acnés y cómo el ambiente actual de la salud afecta a las opciones terapéuticas en el acné.
Tzellos T, et al. Expert Opin Pharmacother. 2011;12:1233-1247.
World Health Organization. The evolving threat of antimicrobial resistance – Options for action2012.
MECANISMOS DE RESISTENCIA BACTERIANA
El descubrimiento de los antibióticos y otros agentes antimicrobianos , que destruyen o inhiben bacterias y otros microbios , representan un avance importante en la salud humana . Estos fármacos son utilizados para tratar infecciones graves que eran a menudo fatales antes del advenimiento de los antibióticos.
En las enfermedades infecciosas, los antibióticos actúan eliminando o inhibiendo el crecimiento de bacterias, aunque como veremos más adelante, los antibióticos actuarían por mecanismos adicionales en el acné.
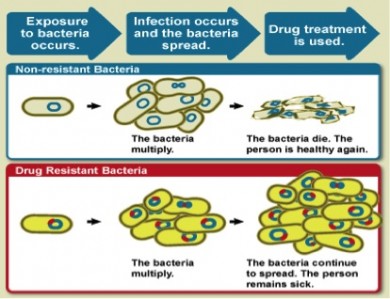
La eliminación de bacterias que causan enfermedades es acabar con la infección. Sin embargo, en oportunidades el objetivo sea neutralizar la bacteria o escapar de su efecto . Cuando esto sucede, las bacterias supervivientes pueden reproducirse y sustituir todas las bacterias que fueron eliminados originalmente.
Rosen T. J Drugs Dermatol . 2011 ; 10:724-33 . Eady EA . Dermatology 1998 ; 196:59-66 .
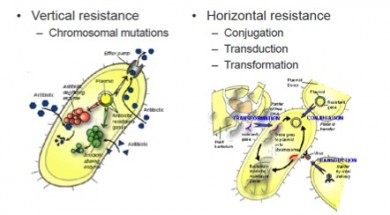
Las bacterias que sobreviven después de ser expuestas a un antibiótico y su descendencia son más propensas a ser resistentes a los efectos de los antibióticos , por lo general estas bacterias son más difíciles de eliminar o inhibir debido a que han generado resistencia a los antimicrobianos . Además de este proceso natural en el que algunas bacterias tienen características que les permiten sobrevivir en presencia de antibióticos, las bacterias también se pueden volver resistentes a través de mutación genética ( resistencia vertical) o mediante la obtención de secuencias cortas de ADN de otras bacterias que confieren resistencia ( resistencia horizontal ) . En el peor de los casos, el ADN responsable de la resistencia a muchos antibióticos puede ser transmitido en bloque.
La resistencia a los antimicrobianos puede desencadenar una reducción de la eficacia a la mayoría o todos los miembros de una misma clase de antibióticos. Esto ocurre porque los antibióticos no tienen componentes estructurales similares, provocado a través del reconocimiento y la resistencia cruzada dentro de las bacterias para todos o la mayoría de los antibióticos
Rosen T. J Drugs Dermatol . 2011 ; 10:724-33. Resistencia a los antimicrobianos: un problema mundial
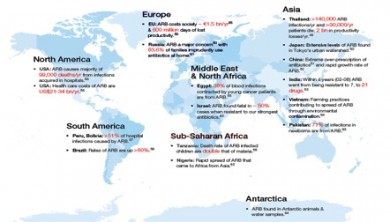
Como se ilustra en la figura, las bacterias resistentes a los antibióticos causan infecciones que pueden aumentar la morbilidad, la mortalidad y los costos generales de tratamiento. Prácticamente todas las regiones del mundo reportan aumentos de los costos y la morbilidad asociadas a la presencia de bacterias resistentes a los antibióticos (ARB).
From World Economic Forum, Global Risks 2013.
Es asi como los ministros de ciencia de los países del G8 acordaron coordinar una ofensiva global de amplio alcance contra la resistencia a los antibióticos.
«Nos hemos centrado en la resistencia a los antimicrobianos como un importante reto para la seguridad de la salud del siglo 21», dijeron los ocho ministros en una reciente declaración conjunta .
Las acciones incluirán frenar el uso excesivo de medicamentos existentes, estimular el desarrollo de nuevos antibióticos y los datos de vigilancia para compartir sobre la resistencia a las drogas.
«El hecho de que estamos viendo más y más antibióticos cada vez menos eficaces es de gran preocupación para todas nuestras sociedades. »
Cookson Cl. Financial Times. 08 de junio 2013.
– Ninguna nueva clase de antibióticos se ha descubierto desde 1987
– Los costos sanitarios de la resistencia a los antimicrobianos han llegado entre $ 21 – $ 34 mil millones por año en los EE.UU. En el Reino Unido , los costos sociales totales se estiman en £ 10 mil millones por año
– Resistencia a los antibióticos no se correlaciona directamente con el fracaso del tratamiento
– La resistencia a P acnes puede manifestarse como una respuesta reducida, o una recaída
– No hay relación entre la gravedad del acné y la proliferación de P acnés
– Papel de p acnes en el acné ? El acné es una enfermedad multifactorial? P. acnes es sólo un factor que contribuye Interacción entre P acnes ? Y glándulas sebáceas?
Thiboutot D, et al. J Am Acad Dermatol. 2009;60 (suppl).
RESISTENCIA A LOS ANTIBIÓTICOS EN EL ACNE
Cuando se piensa en la resistencia a los antimicrobianos y el acné, hay que recordar que en el acné no hay una infección bacteriana clásica, donde la resistencia a un antibiótico se traduce directamente en el fracaso del tratamiento.
La acción anti P acnés es una parte, porque los antibióticos tienen efectos en el acné, independientes de sus acciones antibacterianas (por ejemplo, tienen accion antiinflamatoria).
Sin embargo, es claro que el crecimiento y la multiplicación de Propionibacterium tiene un papel importante en el acné ya sea a través de los efectos microbianos directos o efectos más indirectos sobre el proceso inflamatorio en la piel.
Hay varias líneas de evidencia que sugieren que el acné es una enfermedad auto inflamatoria y no una enfermedad infecciosa
La patogénesis del acné es compleja, con al menos cuatro factores principales. Estos incluyen el aumento de la producción de sebo en el folículo sebáceo y descamación folicular anormal. El entorno folículo sebáceo alterado proporciona un medio hospitalario para el crecimiento de P acnés, que se ha demostrado al colonizar y proliferar en la piel de los individuos con acné. La inflamación y el sistema inmune innato también tienen un papel importante en la patogénesis del acné.
En el contexto de la resistencia a los antibióticos, es importante recordar que el acné no es una enfermedad infecciosa tradicional «causada» por P. acnes y «curada» cuando se ven disminuidos la cuenta de P acnes. Ademas a la fecha, no hay ningún vínculo claro entre la gravedad del acné y la proliferación de P acnés demostrados.
Gollnick H, et al. J Am Acad Dermatol. 2003; 49: S1-37.
Hay interacciones del P aacnes con : Los queratinocitos. glándulas sebáceas, Sistema inmune innato
Mourelatos et al realizaron un estudio longitudinal para examinar la asociación entre la aparición de la secreción de sebo y la expansión de la flora propionibacteriana en una población de niños prepuberes con edades entre 5,5 y 12 años .
El comienzo de la producción de sebo es asincrónica , con sólo un pequeño número de folículos que generan secrecion sebacea sobre la superficie de la piel . El número de folículos secretoras y de la zona de sebo aumenta con la edad y la etapa puberal ( p < 0,0001 , p < 0,05 , respectivamente ) . Números de Propionibacteria en la piel tienden a aumentar después de los 9 años, pero no de manera significativa .
Los niños que desarrollaron acné tenían una mayor producción de sebo y densidades de propionibacterium que aumento con la edad de los niños que no desarrollaron acné. Este efecto fue significativo en el aumento de la superficie total de sebo con la edad en niños prepúberes ( P = 0,0023 La cctividad de las glándulas sebáceas y el número de propionibacterium en la superficie de la piel se mantuvo sin cambios con la edad en los niños que no desarrollaron acné.
En particular, la densidad de población propionibacterianos en los orificios nasales aumentaron con la edad , independientemente del desarrollo del acné .
Mourelatos K , et al . Br J Dermatol . 2007 ; 156 : 22-31 .
En un estudio in vitro, Linuma et al, demostraron que un medio de cultivo de P. acnes aumenta la formación de gotitas de lípidos y triglicéridos (TG) en la síntesis de sebocitos en hámster indiferenciados y la insulina-diferenciada.
La producción aumentada TG resultado de un aumento en la actividad aciltransferasa diacilglicerol y la acumulación de sebo se incrementó en las glándulas sebáceas y de los conductos.
Por otra parte, P acnes aumentó la producción de otros lípidos (15-desoxi-Delta (12,14)-prostaglandina J (2) (15d-PGJ (2)), un citocromo P450 (CYP) vinculado-factor de lipogénica sebácea) en diferenciada sebocitos.
Esto sugiere que P acnes participa directamente en el aumento de la lipogénesis sebácea a través de un mecanismo propuesto, en el que un aumento de 15d-PGJ (2) la producción a través de la ruta CYP está estrechamente asociado con la mejora de la producción de TG.
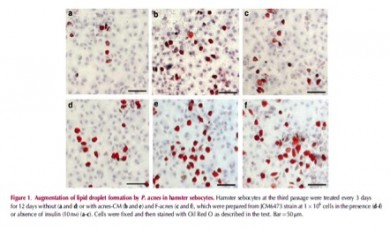
Linuma K et al. J Invest Dermatol. 2009; 129:2113-9.
INTERACCIONES ENTRE P. acnes y queratinocitos
En estudios in vitro se ha demostrado que la presencia de P. acnes en el folículo probablemente aumenta la proliferación de los queratinocitos.
La expresión de filagrina también se incrementa, en conjunto, estos fenómenos pueden ayudar a explicar por qué los antibióticos y el peróxido de benzoilo (BPO) tienen una leve a moderada actividad comedolítica destruyendo al P. acnes.
Jugeau S, et al. Br J Dermatol. 2005:153, pp1105-1113.
Jarrousse V, et al. Arch Derm Res 2007; 299:441-7.
En resumen, P acnes hoy se considera más pro-inflamatoria que los Streptococcus o Staphylococcus.
Otro punto interesante es determinadar que cepas de P acnes tienen diferentes actividades inflamatoria. Como se muestra en la diapositiva, el perfil de las cepas de P. acnes en el folículo pilosebáceo difiere entre la piel sana y la piel del acné.
Los datos recientes sugieren que los perfiles pueden incluso variar entre el acné leve, moderada y severa. Por lo que es importante ahora considerar los diferentes subtipos de P. acnes en el desarrollo de las lesiones inflamatorias.
Lomholt HB, y col. PLoS ONE. 2010.
Fitz Gibbon-S, et al. J Invest Dermatol. 2013.
P acnes y el acné: enfermedad inflamatoria
A medida que en el futuro se complementen los estudios moleculares , pensamos que habra más razones para considerar al acné una enfermedad auto-inflamatoria que un proceso infeccioso.
(Continuara)
Dr. Jaime Piquero Martin
Traduccion libre
 PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998
PIEL-L Latinoamericana Publicacion periodica en dermatologia | Fundada en 1998

Excelente revisión de un tema bastante difícil donde causa-efecto no es realmente claro, pero es un buen ejemplo de la necesidad de mantener un alerta sobre el problema de la resistencia a antibióticos. Si bien es cierto que la producción de nuevos antibióticos parece detenida, investigaciones alternativas se llevan a cabo utilizando el conocimiento del genoma y la construcción artificial de nuevos microorganismos a través de lo que ahora se conoce como ingeniería de microorganismos, un ejemplo de ello es la introducción de un «cassette» genético productor de colicinas, sustancias toxicas (bacteriocinas, http://goo.gl/dZlN0F) para muchos microorganismos, en E. coli y su uso en la eliminación de Pseudomonas aeruginosa multiresistente a una gran diversidad de antibioticos. Seguramente en un futuro cercano tendremos novedades
Colicinas : http://goo.gl/dZlN0F: idem to http://caibco.ucv.ve/caibco/vitae/VitaeDos/Articulos/BiologiaCelular/introduc.htm
Saludos Dr. Piquero,
Muy interesante la revisión y mas para mi habiendo tenido la oportunidad de trabajar en esa área en conjunto con Ana Beatriz Betancourt para nuestra tesis de grado. El cambio en la forma de abordaje de las enfermedades infecciosas en esta ultima decada para llevarnos a una perspectiva muy diferente al uso de antibioticos. Y como bien se ha enfatizado, la bacteria tiene un rol importante pero no es unica ni preponderante en el desarrollo del acne. Y desafortunadamente, el mal uso y el abuso de antibioticos topicos nos han ido empujando a una situacion donde la resistencia y la multirresistencia bacteriana ha alcanzado proporciones colosales.
Alexis
QUERIDO JAIME, EN EL TRATAMIENTO DEL ACNÉ EL ENFOQUE A DE SER INTEGRAL.
LA FORMA DE VIDA DEL JÓVEN ES IMPORTANTE.
ALIMENTACIÓN. EJERCICIO. AGUA. AIRE.
EN CUANTO A ANTIBIÓTICOS EN ACNÉ INFLAMATORIO, PAPULO PUSTULOSO,
USAR PERÓXIDO DE BENZOÍLO Y LIMECICLINA EN PERÍODOS CORTOS.
EN MANTENIMIENTO NO ANTIBIÓTICOS.